Table of Contents
3.ICTを活用した「次世代型保健医療システム」のインフラ
- ここまで、「次世代型保健医療システム」を実現していくための3つのキーワード(「つくる」・「つなげる」・「ひらく」)と「3つのパラダイムシフト」、そしてこれを実現していくために整備されるべき「3つのインフラ」を挙げた。
ここでは、これらの考え方と基本的な姿を提示していくこととしたい。
(1)―1 「つくる」:「集まるデータ」から「生み出すデータ」へ
- データ収集段階から、データの収集・分析・活用(出口)で使えるアウトカム志向のデータを「つくる」。
- データ分析の結果を現場へ還元・活用しながら、現場主導でデータを見直し、増やして行く自律・自走のサイクル(エコシステム)を構築。
(戦略的にデータを「つくる」)
- 現在、世の中にはデータや情報があふれている。インターネット環境などを通じて、人々は、様々なデータにアクセスし、加工することが可能である。
しかしながら、このように「そこらに転がっている」データと異なり、保健医療分野で実際に利活用しうるデータは、患者・国民の健康・生命に直結する。保健医療分野でどういったデータをつくっていくか、こうした足場を固めることが、データの利活用の成否につながっていく。 - 保健医療分野では、現在、医療機関等が保険診療を行って診療報酬を請求する際に作成するレセプト(診療報酬明細書)のデータや、医療機関で診療内容を記録したカルテのデータがある。また、保険者が加入者に対して実施する特定健康診査(特定健診)等のデータ、自治体や学校が行う健診データなどがある。
- 例えば、医療レセプトデータや特定健診等のデータは、保険者による加入者への保健指導に用いられている。さらに、厚生労働省の保有するNDB(レセプト情報・特定健診等情報データベース)では、医療保険のレセプト・特定健診等のデータを匿名化して集積し、地域の医療費分析や、研究者への提供を行うなどの活用が進んできた。
- また、厚生労働省の保有する介護保険総合データベースでは、介護レセプト・要介護認定の情報等を匿名化して集積し、地域の介護情報分析や「地域包括ケア『見える化』システム」を通じた介護保険事業計画策定支援を行ってきた。
- さらに、カルテデータは、一つの医療機関等における診療行為のみならず、地域の医療機関・薬局・介護事業者間の医療情報連携への活用が進んでいる。さらには、カルテ・問診等のデータを匿名化して収集・分析して副作用の発見・そのメカニズムの解明に活用する取組が始められている。
- こうした保健医療分野のデータは、保健医療の現場で、一次的には患者・国民に対する個々の保健医療サービスを適切に行う中で(又はそれを目的として)発生し、これを二次的に収集・分析する取組につながるという過程を辿ってきた。
- 今日、データの収集・分析技術が高まることで、保健医療分野のデータを収集・分析し、それを現場に還元すること自体が、個々の保健医療サービスそのものの質を高め、「患者・国民にとっての価値」につなげることができるようになってきた。
ICTを活用した「次世代型保健医療システム」を考えたとき、データをつくり、収集する段階から、データの収集・分析といった利活用(出口)までを見越して、戦略的にデータをつくり込んでいくことが求められる。
(アウトカム志向のデータを「つくる」)
- それでは、「次世代型保健医療システム」の中では、どのようなデータをつくっていくことが求められるだろうか。
データが収集・分析され、保健医療のために利活用されること自体は、保健医療全体の営みに立ち戻って考えてみれば、必ずしも新しいことではない。
すなわち、保健医療は、個人が治療や保健指導を受け、疾病を治し、健康を取り戻し、生活の場へ戻っていく実績の積み重ねが医学研究等に用いられ、それが保健医療の質の向上につながることで、患者・国民全体のメリットとして還元されるという循環的な構造となっている。 - この「保健医療の質」そのものの捉え方については、考え方の転換が図られてきている。これまで、患者・国民に対する保健医療サービスの質は、医療機関等の施設の構造設備や人員配置など、保健医療への社会資源の投入量により管理・評価されてきた。
しかしながら、保健医療の質は、疾病から着実に回復し、社会への復帰という道筋が立てられたかという患者・国民にとっての「アウトカム」の視点から管理・評価されるべきである。 - こうしたアウトカムの視点から、保健医療の質の向上を図るためデータをつくり、収集・分析する取組が進んでいる。
- 例えば、公的分野の保健医療データでは、急性期医療機関での診療報酬の包括払い制度(診断群分類別包括評価)の設計や見直しを行うためのDPC(Diagnosis Procedure Combination)データがある。
- さらに、治療の質の向上を目的として、臨床の実態をデータで把握するとともに、その分析により現場をサポートする取組として、専門医制度と連携する臨床データベースであるNCD(National Clinical Database)が挙げられる。
- こうした取組は、患者・国民にとっては、保健医療サービス自体の質の向上のほか、インフォームド・コンセントの充実など、数値では測りきれない保健医療サービスへの信頼・満足につながっていく。
また、保健医療専門職にとっては「患者・国民にとっての保健医療の質とは何か」を意識し、自らの保健医療サービスの改善に向けた取組ができる。ベンチマーキングを通して施設全体として治療成績が改善されることが、国内外の多くの研究で証明されている。 - このように、保健医療サービスにおけるICTの活用は、患者・国民の視点、また患者・国民を支える保健医療専門職が十分に力を発揮できるような視点に着実に移行してきた。「次世代型保健医療システム」では、保健医療の質の向上など、「患者・国民にとっての価値」に結びつくデータをつくっていく必要がある。
(個別化医療のためのデータを「つくる」)
- 加えて、次世代のICTでは、さらに一歩踏み込んだ取組も可能となってくる中、保健医療分野で、どういったデータをつくっていくことが期待されるのか。
今日、モバイル端末・ウェアラブル端末やセンサー技術など、ICTの飛躍的な進歩により、これまで把握することができなかった現実の大量かつ複雑、そして微細な事象についても、データとして切り取り、把握・分析することが可能となってきた。また、今後もその射程は広がっていくものと考えられる。 - そうした中、保健医療分野でのICT活用の在り方について、大きな可能性が開けてくる。現実に行われた個々人に対する保健医療サービスのプロセス(過程)を把握・分析し、真に患者・国民一人ひとりの状況に応じた「個別化医療」を実現していくことが期待できる。
- すなわち、保健医療専門職は、患者・国民の自覚している不調・痛みといった心身の状態はもちろん、本人が自覚していない心身の微候を捉え、またそれぞれの暮らしや生活習慣、価値観といった一人ひとりのバックグラウンドに向き合っている。
- そして、保健医療は、患者・国民一人ひとりに真摯に向き合って得た情報と、医学的知見と経験に基づいて「この人に、いつ、どのような検査・治療等を行うべきか」、「それは暮らしの中で良い結果をもたらしたか」という判断・意思決定を連続して行う動的プロセスと捉えることができる。例えば、行われた保健医療サービスが患者・国民にとって良からぬものとなったとき、それは、この動的プロセスのどこかに不備があったこととなる。
- このように、個々の保健医療サービスのプロセスを把握し、検証・改善していくことで、個々人の状況に応じた最適な保健医療サービスを提供すること(個別化医療)につながっていくことが期待できる。
- このような保健医療の構造は、今も昔も変わらない。我が国の一流の保健医療専門職は、目の前の患者・国民に最善を尽くすというプロフェッショナリズムの下、一人ひとりに向き合い、寄り添った素晴らしい保健医療を実現してきた。そして、保健医療が真に患者・国民一人ひとりの豊かな生活に結びつけていくには、我が国のこうした素晴らしい保健医療の素地を広げていかなくてはならない。
- こうした保健医療サービスのプロセスは膨大かつ複雑である。しかも、保健医療の現場では、健康・生命と向き合う中での保健医療専門職の洞察や判断が、明示的に意識化されないこともあるだろう。
しかしながら、今日、これまでデータや情報として切り取ることが難しかった、一人ひとりの暮らしの中での心身の不調や痛み、様々な微候、それに対する保健医療サービスでの判断・意思決定と結果といった一連のプロセスを、ICTの進展により、データや情報の形に置き換え、体系的に把握・分析できる可能性が開けてきた。
「次世代型保健医療システム」では、こうした個々人に対する保健医療サービスの判断・意思決定プロセスを体系的にデータとして把握し、保健医療サービスの内容を把握・検証することで、「個々人の生活習慣や心身の状況等に応じてどのような保健医療サービスを行うべきか」という「個別化医療」の基準を世界に先駆けて打ち立てていくことが期待できる。 - また、こうした保健医療サービスのプロセスを詳細に切り取ったデータは、真の保健医療データとして高い汎用性がある。そのデータの収集・分析を通じた現場へのきめ細やかな診療支援システムへの応用をはじめ、創薬やコホート研究、副作用対策等にも活用できるだろう。
- このように、「次世代型保健医療システム」では、レセプトやカルテなど「今あるデータ」を単にデジタル化・標準化して収集・分析するのみならず、保健医療サービスの質の向上という「患者・国民にとっての価値」に結びつくデータがつくられていく必要がある。
これが継続的・持続的に行われるには、保健医療サービスの質の向上について保健医療の現場が主体となって考えてデータをつくり、それを活用する中で見直していくといった、現場に根付いた形で保健医療サービスの質を向上していく仕組みが求められる。
こうした現場主体の自律・自走的なサイクル(エコシステム)が構築され、その中で、「患者・国民にとっての価値」に結びつくデータの量が拡大されていくシステムとなることが重要となる。
(マン・マシン・インターフェース)
- データは、その発生源である保健医療の現場の協力無しにはつくられない。その現場で、データをどのようにつくるかは重要な問題である。特に現場は、日々の治療・サービスといった本来業務の他、レセプト請求や統計作成のためのデータの測定・入力をしており、データ入力に負荷をかけることは、保健医療サービスの質の低下につながる。
このため、保健医療の現場の業務フローに沿って負荷なくデータを得られる仕組み(マン・マシン・インターフェース(ここではデータの入力など人と機械との接続点・機能をいう。以下同じ。)の改善)が必要である。- 例えば、タッチパネルや音声による入力やIoTによるデータ取得を積極的に進め、負担を小さくしつつデータを収集できるよう、現場をアシストしていく。
- また、特に在宅医療において重要性を増す患者の病状についての把握も、患者や保健医療専門職に負担をかけることなく、自動的にデータを収集し、関係者の間で共有できるようにしていく。
- また、データをつくり、収集していくに当たっては、現場の負担軽減だけでなく、そこで働く保健医療専門職が真に必要としているサポートを行い、そのモチベーションを高め、保健医療サービスの質の向上と効率化を同時に実現する仕組みが重要である。
いわば、データをつくり、収集していくことが、的確な診療支援のシステムなどの形となって現場に還元されるなど、データをつくることが負荷ではなく、それ自体が現場のメリットにつながるシステムを同時に整備することで、データの裾野が広がっていく。
このように、現場でのデータの収集・活用が、業務フローの中に自然に組み込まれた形で、しかも現場の保健医療専門職へのサポートとして還元されていく環境を整えていくべきである。 - 保健医療分野のデータの利活用は、人の健康・生命につながる。
データの収集に当たっては、データの正確性・信頼性の確保に十分な注意が払われなければならない。今後、自動的なデータ収集技術が進んでいく中でも、データの明確な定義やエラーチェック、入力・収集プロセスの追跡可能性の確保など、個々のデータの質を担保するためのデータマネジメントの仕組みがビルトインされることが重要である。 - なお、医療等分野で一人ひとりを識別するID(医療等ID)を活用し、また医薬品・医療機器・医療材料等といったモノのトレーサビリティ(追跡)の仕組みを実用化することで、投薬や手術等で使用した医薬品・医療機器・医療材料等のデータを患者ごとに自動的に収集し、管理することが可能になる。こうした仕組みについても、医療安全への貢献、機材等の在庫管理の効率化の観点から実現に向け検討していくべきである。
(1)―2 「次世代型ヘルスケアマネジメントシステム」の整備
- 最新のエビデンスや診療データを、AIを用いてビッグデータ分析し、現場の最適な診療を支援するインフラを整備。
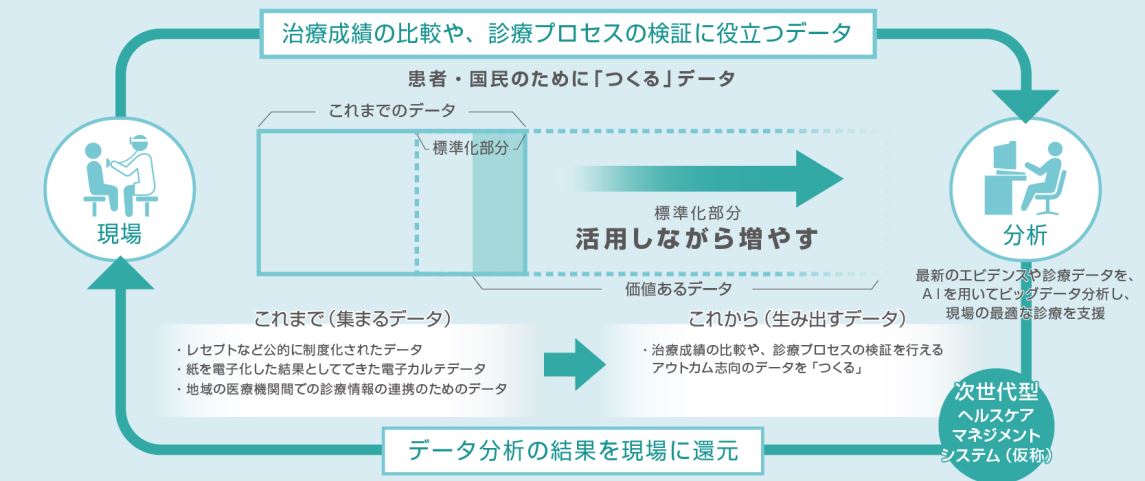
(患者と保健医療専門職を支援する「次世代型ヘルスケアマネジメントシステム」(仮称))
- 保健医療の現場は、定期的に更新される様々な診療分野のガイドラインや、日々更新される臨床研究の結果等をキャッチアップすることで、最善のサービスを提供しようとしてきた。とはいえ、様々な分野で、個々の保健医療専門職が、今日の最新の知見を自らのものとし続けることは、容易ではない。
しかしながら、こうしたガイドラインや臨床研究の結果等に基づいた治療のアルゴリズム(方法・手順)を、診療支援のシステムとして現場で使えるようにすることにより、現場の保健医療専門職は、情報のアップデートを診療支援のシステム(そのバックヤードにあるクラウド環境等)に委ねて、自身は、患者・国民に対するよりきめ細かいサポートや、自らのサービスのパフォーマンスの改善に向けた課題の把握・改善に意識を向けることが可能となる。 - 現時点では、こうした治療のアルゴリズムは機械的に得られるものではなく、保健医療分野の専門家が連携して、診療科などの専門分野ごとに確立する必要がある。しかしながら一度システムとして確立すれば、そのメリットは多くの保健医療現場に提供することが可能である。
今後、大きく増大する保健医療サービスの需要を保健医療の現場で支えていくことが求められるが、現場の一人の保健医療専門職の判断を、プロフェッショナルが連携した「オールジャパン体制」で支えていくことが可能になることで、現場の生産性を飛躍的に高めていくことが可能となる。 - さらに、このような診療支援のシステムの構築により、保健医療サービスそのものを支援しながら、保健医療の質の向上につながるデータを、体系的に、ビッグデータとして集積することが可能となる。そして、ビッグデータの分析により、一般的な治療指針として組み込まれたアルゴリズムを、個々人の心身の状況に対する最善の治療方針として活用することが可能となる。
マン・マシン・インターフェースの改善の考え方からも、業務フローの中でデータを収集し、それを活用して業務そのものを支援することできる次世代の保健医療の現場の基礎的なインフラ(「次世代型ヘルスケアマネジメントシステム」(仮称))を整えていくことが望まれる。 - 今後、こうしたビッグデータの分析を最新のAI技術と融合させることで、さらにその質を高めていくと期待される。
-
- 例えば、AIの活用により、目の前の患者の年齢や、病気の状態像(進行がんなのかそうでないのか、糖尿病が合併しているのかいないのか)等の状況を勘案した上で、その施設における最善の判断を提供することが可能となるであろう。
- さらに、「次世代型ヘルスケアマネジメントシステム」がモバイル端末・ウェアラブル端末やセンサー技術と結びつき、一人ひとりの暮らしの中での心身の状況やその不調の微候をキャッチするとともに、それに対する保健医療サービスの一連のプロセスを体系的にデータとして把握し、その内容を把握・検証していく。
- こうして患者の兆候を察知することで、診療からつながる、速やかな痛みのコントロールや適切な服薬状況の管理、日常の見守りやサポートなど、保健医療の多職種によるヘルスケアにも応用可能である。
-
- こうしたビッグデータの分析をAIと組み合わせて現場の保健医療に還元し、一人ひとりの状況に対する保健医療サービスの最適な意思決定を支援する「次世代型ヘルスケアマネジメントシステム」としていくことで、一人ひとりに寄り添った「個別化医療」を実現していくための中核的なインフラとなることができるだろう。
- ただし、保健医療は常に大小の「不確実性」を伴うため、一人ひとりの日常の暮らし、そして生死に関わる重大な判断を行わなければならない。
このため、こうしたインフラが整う中でも、保健医療専門職のプロフェッショナルの役割は確実に必要となる。ビッグデータ分析に基づいてAIの判断を調整し、AIを活用する環境を創出することや、何よりAIが取り扱うことができない一人ひとりの人間性と切り離せない価値判断を行うことは、保健医療の中では不可欠なものとなる。
「次世代型保健医療システム」では、こうした保健医療専門職とAIとの連携が、患者・国民の豊かな暮らしを支える基盤となっていくことが期待される。
参照
ICTを活用した「次世代型保健医療システム」の構築に向けて(平成28年10月19日)2.保健医療が達成すべき「基本理念」と「4つの価値軸」
